Diabetes mellitus ist eine der am weitesten verbreiteten Krankheiten der Welt. Rund 350 Millionen Menschen sollen laut Weltgesundheitsorganisation betroffen sein.
Definition
Der Diabetes mellitus ist eine chronische Stoffwechselerkrankung, bei der der Körper nicht mehr in der Lage ist, den Blutzuckerspiegel selbstständig im Gleichgewicht zu halten. Es gibt zwei Hauptformen des Diabetes mellitus, die Typ 1 und Typ 2 genannt werden.
Diabetes Typ 1 ist eine Autoimmunerkrankung, bei der die Insulin produzierenden Zellen der Bauchspeicheldrüse zerstört werden und dadurch dem Körper kein eigenes Insulin mehr zur Verfügung steht. Betroffene müssen ihrem Körper dann künstlich Insulin zuführen, indem sie Insulin spritzen. Diabetes Typ 1 tritt meist im Kindes- oder Jugendalter auf. Er ist die seltenere Form des Diabetes, daher wird im Folgenden nur der sehr viel häufigere Typ 2 behandelt.
Diabetes Typ 2 ist die Form des Diabetes, an der ca. 90 % aller Diabetiker erkrankt sind. Beim Diabetes Typ 2 reagiert der Körper nicht mehr ausreichend auf das von der Bauchspeicheldrüse ausgeschüttete Insulin. Als häufigste Ursache für Diabetes Typ 2 wird Übergewicht und falsche Ernährung angesehen, er wird aber auch auf Vererbung zurückgeführt. Beide Typen des Diabetes mellitus sind zurzeit nicht heilbar. Der Diabetes Typ 2 lässt sich jedoch in vielen Fällen sehr gut mit einer Gewichtsabnahme und der richtigen Ernährung „behandeln“, sodass Betroffene lange Zeit keine Medikamente einnehmen oder Insulin spritzen müssen.
Wie funktioniert der gesunde Zuckerstoffwechsel?
Bei der Aufnahme von Kohlenhydraten („Zucker“) über den Magen steigt der Blutzuckerspiegel an. Die Bauchspeicheldrüse schüttet daraufhin Insulin aus, das die Zellen wie ein Schlüssel öffnet, sodass sie den Zucker aufnehmen und Energie erzeugen können.
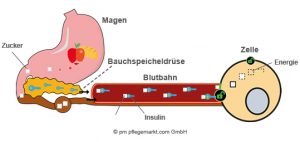
Was passiert bei übergewichtigen Personen mit Diabetes Typ 2?
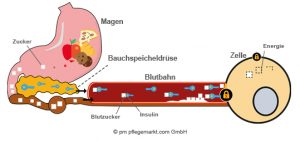
Es wird viel kohlenhydratreiche Nahrung über den Magen zugeführt, wodurch der Blutzuckerspiegel stark ansteigt. Die Bauchspeicheldrüse schüttet daraufhin Insulin aus. Bedingt durch den Diabetes reagieren aber nicht mehr alle Zellen auf das Insulin. In der Folge lassen sich für die Verarbeitung von Zucker nicht genügend Zellen öffnen. Der Blutzuckerspiegel kann nicht ausreichend gesenkt werden.
In diesem Fall ist eine medikamentöse Behandlung der Betroffenen durch Tabletten oder durch das Spritzen von Insulin nötig.
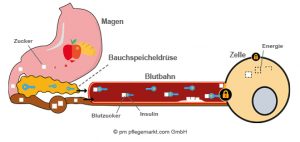
Was passiert, wenn eine Person mit Diabetes Typ 2 abnimmt?
Gewichtsabnahme und eine richtige Ernährung führen dazu, dass der Blutzuckerspiegel bei der Aufnahme von Kohlenhydraten („Zucker“) weniger stark steigt. Trotz des nicht ausreichend wirkenden Insulins können dann aber immer noch genügend Zellen für die Verarbeitung von Zucker geöffnet werden, sodass der Blutzuckerspiegel sinkt.
In vielen Fällen ist so über lange Zeit keine Behandlung zur Senkung des Blutzuckerspiegels durch Tabletten oder durch das Spritzen von Insulin nötig. Es lohnt sich daher, auf die richtige Ernährung zu achten und an einer Gewichtsreduktion zu arbeiten.
Wie erkenne ich einen Diabetes ?
Folgende Symptome treten häufig bei überhöhten Blutzuckerwerten auf und können Anzeichen für eine Diabeteserkrankung sein:
- ständiger Durst,
- häufiges Wasserlassen,
- Müdigkeit, Antriebsarmut, Kraftlosigkeit,
- Sehstörungen,
- Juckreiz und Entzündungen der Haut,
- schlecht verheilende Wunden,
- Gewichtsverlust,
- Azetongeruch (an Nagellackentferner oder fauliges Obst erinnernd) in der Ausatemluft,
- Fußprobleme (Pilzbefall, Nervenstörungen),
- Harnwegsinfekte
Was sind die Ursachen für einen Diabetes?
Die Ursachen eine Diabetes mellitus sind nicht vollständig bekannt.
Beim Typ-1 Diabetes weiß man, dass verschiedene Gene daran beteiligt sind, dass die Erkrankung auftritt. Weitere Faktoren, die eine Rolle spielen könnten wie z.B. Umwelteinflüsse werden intensiv erforscht.
Beim Typ-2 Diabetes spielen ebenfalls genetische Faktoren eine Rolle. Die genetische Veranlagung tritt jedoch erst zutage in Kombination mit einem ungesunden Lebensstil wie Übergewicht und Bewegungsmangel.
Weiterhin ist die Insulinresistenz eine Ursache für einen Diabetes. Dies bedeutet, dass das Insulin nicht seine volle Wirkung entfalten kein. Die Zellen im Körper sind so verändert, dass das Insulin nicht ausreichend dafür sorgen kann, dass der Zucker aus dem Blut in die Zellen transportiert werden kann. Dies für zu einen hohen Konzentration von Blutzucker im Blut.
Ebenso spielt die Insulinproduktion eine Rolle bei der Entstehung eines Diabetes. Wenn es in den Betazellen in der Bauchspeicheldrüse zu einer Abnahme der Insulinproduktion kommt, steht nicht ausreichend Insulin zur Verfügung, um den Blutzuckerspiegel zu senken.
Wie wird ein Diabetes diagnostiziert?
Die Diagnose ist einfach, jedoch wird ein Diabetes mellitus meist nur zufällig erkannt, etwa bei einer Blutuntersuchung aufgrund anderer Erkrankungen. Ein Diabetes entwickelt sich schleichend und verursacht besonders beim Typ 2 lange keine Beschwerden, weshalb er teilweise erst diagnostiziert wird, wenn bereits Folgeschäden vorliegen.
Das Messen des Blutzuckerwerts kann den Verdacht einer Diabeteserkrankung erhärten. Wenn Ihr Blutzuckerwert nüchtern über 126 mg/dl (Milligramm pro Deziliter) liegt, ist es ratsam, von einem Arzt abklären zu lassen, ob ein Diabetes besteht.
Eine Abklärung ist möglich mittels eines Zuckerbelastungstests, bei dem die betroffenen Person eine Flüssigkeit mit einer Zuckerzugabe trinken muss. Vor und nach dem Trinken wird der Blutzucker gemessen und anhand der Blutzuckerwerte ist erkennbar, ob ein Diabetes vorliegt oder nicht.
Ist der Blutzuckerwert zwei Stunden nach dem Trinken der Flüssigkeit über 200mmol/l, so liegt ein Diabetes vor.
Wie wird ein Diabetes behandelt?
Einer der wichtigsten Aspekte in der Diabetesbehandlung ist ein gesunder Lebensstil, d.h. eine bewusste und gesunde Ernährung, Bewegung und das Anstreben eines Normalgewichts.
Weiterhin kann die Einnahme von Medikamenten eine Behandlungsmethode sein, um den Blutzucker zu senken.
Reicht die medikamentöse Therapie nicht mehr aus, ist letztlich die Insulintherapie notwendig. Hierbei wird dem Körper künstlich Insulin zugeführt/gespritzt.
Unumgänglich bei der Therapieform ist die regelmäßige Blutzuckerkontrolle.
Blutzuckermessung
Die Kontrolle von Blutzucker ist die wichtigste Maßnahme in der Diabetesbehandlung. Obwohl die Messung relativ leicht durchzuführen ist, gibt es etliche Fehlerquellen.
Es empfiehlt sich daher, an einer Diabetes-Schulung teilzunehmen, in der u. a. die richtige Blutzuckermessung erläutert wird. Diese Schulungen werden vom behandelnden Arzt verschrieben und in der Regel von den Krankenkassen getragen.
Aber auch dieser Artikel soll Ihnen mögliche Messfehler aufzeigen und hilfreiche Tipps sowie eine Anleitung für die Durchführung der Blutzuckermessung geben. Die Anleitung beschreibt eine Durchführung der Blutzuckermessung durch die betroffene Person selbst. Sie gilt nicht für die Blutzuckermessung durch eine Pflegefachkraft. Diese unterliegt gesetzlichen Regelungen, die bestimmte Hygienemaßnahmen wie Hände- und Hautdesinfektion vorschreiben, die bei der Eigenmessung nicht praktikabel und nicht notwendig sind und daher nicht beschrieben werden.
Schließlich ist die Häufigkeit der Blutzuckermessung ist abhängig von der Art der Diabetestherapie und den Schwankungen in den Werten. In der Regel wird stets vor den Mahlzeiten gemessen. Für die Erstellung eines Tagesprofils wird ebenfalls 1,5 bis 2 Stunden danach gemessen. Außerdem sollte grundsätzlich bei Anzeichen einer Unter- oder Überzuckerung eine Blutzuckerkontrolle erfolgen.
Ursachen falscher Messwerte:
- Die Hände wurden vor der Blutabnahme nicht gewaschen: Essensreste am Finger können zu erhöhten Messwerten führen.
- Die Hände wurden nicht richtig getrocknet: Feuchtigkeit am Finger verdünnt den Bluttropfen und kann zu niedrigeren Messwerten führen.
- Der Finger bzw. das Ohrläppchen wurde bei der Blutabnahme gedrückt: Austretendes Gewebewasser verdünnt den Bluttropfen und kann zu niedrigeren Messwerten führen.
- Der Bluttropfen war für das Blutzuckermessgerät zu klein: Es kann kein Messwert ermittelt werden.
- Teststreifen bzw. Sensoren wurden feucht gelagert oder waren verschmutzt: Die Messwerte können verfälscht werden.
- Das Verfallsdatum der Teststreifen bzw. Sensoren wurde überschritten: Es sind keine zuverlässigen Messungen möglich.
- Es wurden bestimmte Medikamente (z. B. hoch dosierte Schmerzmittel) eingenommen: Die Messwerte können verfälscht werden.
- Es wurde eine falsche Codenummer eingegeben: Da ältere Blutzuckermessgeräte bei jeder neuen Teststreifenpackung codiert werden müssen, können die Messwerte falsch sein.
Tipp:
- Waschen Sie Ihre Hände mit warmem Wasser: Kalte Finger sind schlecht durchblutet und geben nur schwer Blut ab.
- Nutzen Sie Stechhilfen: Sie erleichtern das Stechen und die Stichtiefe ist individuell wählbar.
- Benutzen Sie Lanzetten nur einmal: Mehrmaliger Gebrauch erhöht die Infektionsgefahr und die Lanzetten werden stumpf, sodass sie zusätzlich Verletzungen verursachen.
- Stechen Sie die Finger seitlich an: In der Mitte sind sie schmerzempfindlicher.
- Sparen Sie Daumen und Zeigefinger aus: Diese Finger werden im Alltag am meisten gebraucht.
- Wechseln Sie die Einstichstellen: Wiederholtes Stechen derselben Stelle ist schmerzhafter und führt zu Vernarbungen.
- Entsorgen Sie Lanzetten immer sofort in einen Abwurfbehälter (erhältlich in der Apotheke): So schützen Sie sich und andere vor Stichverletzungen.
- Pflegen Sie Ihre Hände: Durch das Stechen ist die Haut gereizt. Cremes mit Milchsäure oder Harnstoff tun der Haut besonders gut.
Blutzucker richtig messen
Schritt-für-Schritt Anleitung
1. Die Hände möglichst mit warmem Wasser waschen und gut trocknen.
2. Teststreifen in das Messgerät einstecken.

3. Den Finger seitlich anstechen.
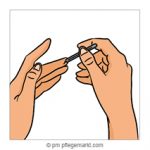
4. Den Bluttropfen auf den Sensor geben.

5. Das Messergebnis ablesen.

6. Das Messergebnis im Blutzuckertagebuch dokumentieren.

Wird die Blutzuckermessung von Angehörigen durchgeführt, kann statt des Fingers das weniger empfindliche Ohrläppchen als Einstichstelle gewählt werden.
Wenn Sie den Blutzucker messen ist Folgendes zu beachten:
1.Die Hände waschen, trocknen und desinfizieren.
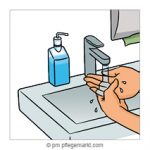
2. Handschuhe anziehen.
TIPP:
Wenn Sie einen Pflegegrad haben, stehen Ihnen monatlich 40 € für Pflegehilfsmittel zu. Hierfür können Sie sich u.a. Handschuhe und Desinfektionsmittel nach Hause liefern lassen.
Notfallsituation: Über- und Unterzuckerung
Die bedrohlichsten Situationen für Diabetiker sind die Hyperglykämie (Überzuckerung) und die Hypoglykämie (Unterzuckerung). In beiden Fällen liegt ein akuter Notfall vor, der Lebensgefahr bedeutet.
Jeder Diabetiker sowie auch sein Umfeld (z.B. Angehörige und Freunde) sollten daher die Anzeichen von Unter- und Überzuckerungen kennen und wissen, wie sie sich dann verhalten müssen. Leichte Blutzuckerentgleisungen können meist problemlos von den Betroffenen selbst reguliert werden. In schweren Fällen ist jedoch Hilfe durch andere erforderlich.
Anzeichen einer ÜBERZUCKERUNG (Hyperglykämie):
• starker Durst
• ständiger Harndrang
• trockener Mund
• Müdigkeit, Kraftlosigkeit
• gesteigerter Appetit
• Atemprobleme
• Schwindel nach dem Aufstehen
• verminderte Sehschärfe
• Verwirrtheit
• Bewusstlosigkeit bis hin zum Koma
Maßnahmen
Der Blutzuckerwert muss gemessen werden. Liegt der Blutzuckerwert über 250 mg/dl (14 mmol/l), liegt eine Überzuckerung vor. Es ist dann Insulin nach dem verordneten Schema zu geben. Steht kein Insulin zur Verfügung, ist ein Notruf zu tätigen oder ein Krankenhaus aufzusuchen. In der Zwischenzeit ist es wichtig, viel zu trinken (Wasser, ungesüßter Tee oder – besonders gut geeignet – Brühe).
Anzeichen einer UNTERZUCKERUNG (Hypoglykämie):
• Kaltschweißigkeit, Blässe
• Heißhunger
• Herzrasen, Zittern, Nervosität
• Konzentrationsstörungen
• Kopfschmerzen
• Übelkeit, Erbrechen
• Krampfanfall
• Empfindungsstörungen, Lähmungen
• Orientierungsstörungen, Verwirrtheit
• Sprachstörungen
• Sehstörungen
• Bewusstlosigkeit
Maßnahmen
Der Blutzuckerwert muss bei Diabetes gemessen werden. Liegt der Blutzuckerwert unter 65 mg/dl (3,64 mmol/l), liegt eine Unterzuckerung vor. Es sind dann schnell wirkende Kohlenhydrate wie Traubenzucker, Gummibärchen, Limonade oder Fruchtsäfte zu geben.
Bezüglich der Mengen gilt: Zu viel zu geben, ist weniger problematisch, als zu wenig zu geben, da gegen eine zu hohe Zuckeraufnahme schnell Insulin gespritzt werden kann.
TIPP: Für Diabetiker sind in der Apotheke spezielle Zuckerlösungen für den Notfall erhältlich, die sehr schnell bei Aufnahme über den Mund wirken.
Achtung!
Ist die betroffene Person bewusstlos, dürfen in keinem Fall Nahrung oder Getränke über den Mund gegeben werden, da Erstickungsgefahr besteht. Es ist dann sofort ein Notruf zu tätigen und die Person in die stabile Seitenlage zu bringen. Einige Diabetiker besitzen auch ein Glukagon-Notfall-Set mit einer Spritze, die in den Muskel oder das Unterhautfettgewebe gespritzt werden muss.
Ursachen einer Unterzuckerung
Zu viel zugeführtes Insulin kann den Blutzuckerspiegel ebenso ungewollt senken wie eine ausgelassene Mahlzeit nach dem Spritzen von Insulin. Auch Sport bzw. ungewohnt viel Bewegung oder Schwitzen durch starke Temperaturunterschiede können Auslöser einer Unterzuckerung sein. Infekte, Durchfall und Erbrechen können den Blutzuckerspiegel ebenfalls erheblich absinken lassen.
Vorsicht ist auch beim Genuss von Alkohol geboten!
Alkohol hemmt die Freisetzung von Zucker in der Leber, wodurch die Gefahr einer Unterzuckerung zunimmt. Zudem werden die Warnzeichen für eine Unterzuckerung in alkoholisiertem Zustand nicht erkannt. Besonders gefährlich ist das Trinken alkoholischer Getränke am Abend, da die Unterzuckerung gegebenenfalls erst im Schlaf eintritt.

Wie kann ein Diabetes vorgebeugt werden?
Da genetische Risikofaktoren nicht beeinflusst werden können, steht der Focus von vorbeugenden Maßnahmen eines Dekubitus vornehmlich auf der Förderung eines gesunden Lebensstils.
Tipps im Umgang mit Diabetes
Folgeschäden vermeiden – Kontrolltermine Wahrnehmen
Diabetes mellitus ist zwar eine Stoffwechselerkrankung, jedoch kann sie zu Folgeschäden führen, die primär gar nicht den Stoffwechsel betreffen.
Die wohl häufigsten Spätfolgen von Diabetes sind Gefäßerkrankungen. Diese treten insbesondere dann auf, wenn der Blutzuckerwert schlecht eingestellt ist und es häufig zu überhöhten Blutzuckerwerten kommt. Die hohe Konzentration des Blutzuckers schädigt die Gefäßwände, an denen es zu Ablagerungen kommt. Aufgrund dieser Ablagerungen entstehen Verengungen oder Verschlüsse, die nicht selten zu Durchblutungsstörungen führen. Dieses Krankheitsbild ist unter der Arteriosklerose bekannt. Je nachdem, wo die Durchblutungsstörung auftritt, können Extremitäten oder auch Organe im Körper betroffen sein und Schäden davontragen. Am häufigsten sind jedoch die sehr kleinen Blutgefäße betroffen, die in Augen, Nieren und Füßen zu finden sind. Dies kann an den Füßen z.B. zu dem sogenannten diabetischen Fußsyndrom führen. Hierbei reichen kleinste Verletzungen oder Druckstellen durch zu enges Schuhwerk aus, um daraus große chronische Wunden werden zu lassen, die oftmals Teilamputationen des Fußes erfordern.
Um solche Schädigungen möglichst früh zu erkennen, sollten regelmäßig die folgenden – von den Krankenkassen auch geförderten – Untersuchungen durchgeführt werden:
• Augenspiegelung (Untersuchung mit einer Speziallampe)
• Nierencheck (Urin- und Bluttest)
• Fußinspektion (Abtasten der Füße zur Prüfung, ob Nerven oder Durchblutung beeinträchtigt sind)
• Blutdruckmessung (einmalig oder in einer 24-Stunden-Messung)
• Kontrolle des Blutzuckerlangzeitwerts HbA1c (Bluttest)
Zusätzlich sollte eine regelmäßige Zahnkontrolle durchgeführt werden, da Menschen, die an Diabetes erkrankt sind, häufiger an einer Parodontitis (Entzündung des Zahnbetts) leiden.
Außerdem sollten ein Herz- und Schlagadercheck sowie eine Cholesterinmessung erfolgen, da schlechte Cholesterinwerte eine Arterienverkalkung zusätzlich fördern.
Reisen mit Diabetes
Reisen als Diabetiker ist heute kein Problem mehr. Das A und O für einen stressfreien Urlaub ist dabei die rechtzeitige und gute Vorbereitung. Vor der Abreise kann mit einer Packliste geprüft werden, ob alles Benötigte im Koffer ist. Bei Medikamenten ist anzuraten, etwas mehr als die doppelte Menge des eigentlichen Bedarfs mitzunehmen. Es ist zudem wichtig zu wissen, unter welchem Namen die Medikamente am Reiseziel bei Bedarf zu erhalten sind.
Empfohlene Mindestausstattung für Diabetiker auf Reisen:
- Blutzuckermessgerät
- Ersatzblutzuckermessgerät
- Ersatzbatterien für das Messgerät
- Insulinpatronen
- Teststreifen
- Tabletten
- Insulin-Pen, ggf. einen Ersatz-Pen
- Einmalspritzen
- Stechhilfe
- Blutzuckertagebuch
Bei Flugreisen ist für alle mitgeführten Medikamente ein vom Arzt bestätigtes Attest zu beschaffen, um es bei Kontrollen am Flughafen vorlegen zu können. Am besten wird je eine Hälfte der Medikamente und Hilfsmittel getrennt im Handgepäck und im übrigen Gepäck transportiert, damit bei Verlust eines Gepäckstücks immer noch genügend Ausstattung im Handgepäck zur Verfügung steht. Für den Notfall sollten Traubenzucker und als Zwischenmahlzeit z. B. Vollkornkekse oder Obst im Handgepäck verfügbar sein.
Es ist außerdem ratsam, einen internationalen Diabetikerausweis auf Englisch oder in der Landessprache des Reiseziels mitzuführen.
Während der Reise sind die Medikamente kühl zu lagern. Insulin darf nicht zu stark abgekühlt werden, da es sonst unwirksam wird. Wichtig ist, den Blutzucker regelmäßig zu messen und zu dokumentieren. Zeit Verschiebungen müssen bei der Insulingabe berücksichtigt werden. Je Zeitzone nach Osten kann die Insulinmenge um ein 24stel reduziert werden, je Zeitzone nach Westen kann sie um ein 24stel erhöht werden. Patienten, die Tabletten einnehmen, klären mit dem Diabetologen, wie in diesen Fällen zu verfahren ist. Mit dem Diabetologen ist ebenfalls zu besprechen, wie die Diabetesbehandlung bei einer eventuell auftretenden Magen-Darm-Erkrankung anzupassen ist.
Am Urlaubsziel ist zu empfehlen, den Blutzuckerwert in den ersten Tagen oft zu kontrollieren, da sich Veränderungen in der Ernährung und ein verändertes Klima auf den Stoffwechsel auswirken können. Gegenüber dem normalen Alltag gesteigerte oder verminderte körperliche Aktivitäten sind hier gleichfalls zu berücksichtigen. Auch in der Unterkunft sind das Insulin und die Teststreifen nach Möglichkeit kühl zu lagern, idealerweise in einem Kühlschrank bei 4 bis 8 °C. Es ist darüber hinaus sinnvoll, eine Auslandskrankenversicherung abzuschließen, damit die Kosten für einen gegebenenfalls erforderlichen Arztbesuch oder einen Krankenrücktransport erstattet werden.
TIPP – Diabetes Dolmetscher
Was passiert wenn im Ausland ein Notfall passiert, Sie ins Krankenhaus müssen und nicht der Landessprache mächtig sind? Wie erklären Sie, dass Sie Diabetes haben oder dass Sie dringend Insulin benötigen?
Für genau diesen Fall haben wir ein kleines „Helferlein“ gefunden, dass wir Ihnen vorstellen möchten: der Diabetes-Dolmetscher.
Im Internet gibt es unterschiedliche Anbieter, aber das kostenlose Exemplar von Bayer hat uns besonders gut gefallen und ist zudem in neun Sprachen verfügbar.
Er ist aufgebaut wie ein alphabetisches Lexikon und gibt einen schnellen Überblick über Begriffe von A wie „Antidiabetika“ bis Z wie „zuckerkrank“. Neben wichtigen Begriffen, werden auch Redewendungen rund um das Thema Diabetes aufgeführt. Mit dem kleinen Sprachführer in der Tasche, sind Sie für jeden Diabetes-Notfall sprachlich gerüstet.
Der Diabetes-Dolmetscher übersetzt in die Sprachen Englisch, Französisch, Griechisch, Italienisch, Kroatisch, Niederländisch, Portugiesisch, Spanisch und Türkisch. Er kann kostenlos beim Ascensia-Diabetes-Service (Telefon 0800 5088822) bestellt werden oder über folgenden Link als PDF ausgedruckt werden:
http://www.diabetiker-bw.de/fileadmin/user_upload/offentlicheDownloads/reiselexikon.pdf
Bildquellen:
Beitragsbild © ratmaner – stock.adobe.com
Facebook Beitragsbild: © Africa Studio – stock.adobe.com





